GYNÉCOLOGIE ET SANTÉ DES FEMMES
|
L'OFFRE DE SOINS - PRISE EN CHARGE DES FEMMES
|
![]()
L'ESSENTIEL* La fermeture des petites maternités et leur regroupement conduisent inéluctablement à une réduction du nombre de maternités risquant d'induire dans certaines régions la disparition d'une obstétrique de proximité.* La répartition géographique des unités obstétrico-néonatales de niveau III est très inégale.* La volonté d'organisation des maternités en réseaux se heurte à une insuffisance d'effectifs des médecins impliqués dans la prise en charge de l'accouchement.* Dans ce contexte, le rôle des sages-femmes dans la prise en charge obstétricale pourrait augmenter. |
La pratique de l'accouchement normal et pathologique caractérise la spécialité de gynécologie obstétrique. Cet acte est le seul qui bénéficie d'une structure hospitalière qui lui est entièrement dédiée.
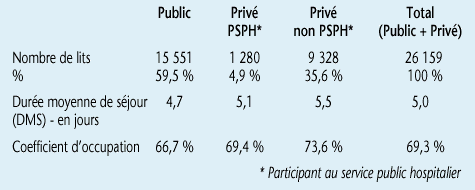
En 1997, il existait 815 maternités en France (pour 902 en 1991) regroupant un total de 24820 lits. Globalement, le secteur public exploite 62% de la totalité les lits d'obstétrique (avec ou sans chirurgie) et le secteur privé seulement 38% [17]. Dans ces établissements, la répartition du nombre de lits, la durée de séjour et le coefficient d'occupation varient en fonction de la nature juridique de la maternité (tableau 11).
|
Tableau 11
|
L'ensemble des lits d'obstétrique représente 10% de la totalité des lits MCO (médecine-chirurgie-obstétrique) [8].
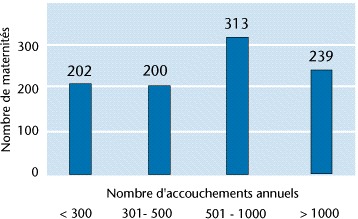
La répartition des maternités en fonction de leur activité établie par le rapport du haut comité de la Santé publique en 1994 est présentée dans la figure 13.
|
Figure 13
|
Dans le cadre du plan Périnatalité annoncé par le gouvernement, les petites maternités (de moins de 300lits) vont être fermées. Les décrets gouvernementaux prévoient des regroupements de maternités. Leur nombre va donc diminuer privant une partie de la population de maternité de proximité.
La majorité des gynécologues obstétriciens exerce dans des maternités dont l'activité est comprise entre 1 000 et 2 000 accouchements, 31% dans des maternités réalisant entre 500 et 1000accouchements par an et moins de 15% dans des maternités d'activité "extrême" (moins de 500 accouchements par an ou plus de 2000) [31].
Afin d'améliorer la prise en charge de la grossesse et des accouchements, et de permettre l'égalité dans l'accès aux soins des femmes enceintes, une organisation des maternités en réseaux est préconisée [6].
Deux types de réseaux peuvent être définis:
– réseau prénatal ou réseau de suivi de la grossesse:
réseau en "amont" de l'accouchement, visant à dépister
les grossesses à risque, diffuser une information sur le déroulement
de la grossesse, orienter les patientes vers des spécialistes ou des
structures plus adaptées, améliorer le suivi et l'accompagnement
des femmes enceintes durant toute leur grossesse,
– réseau périnatal: ensemble de services hospitaliers
(publics et privés) offrant de manière coordonnée un
ensemble de soins obstétricaux et pédiatriques à une
population donnée. Les conventions entre établissements sont
approuvées par l'agence régionale de l'hospitalisation (ARH)
depuis le décret d'octobre 1998.
L'accouchement fait appel à plusieurs professionnels de santé travaillant en équipe: les gynécologues obstétriciens, les sages-femmes, les pédiatres et les anesthésistes. L'organisation des maternités en réseaux, s'accompagnant d'un renforcement des effectifs médicaux, apparaît difficile dans le contexte actuel de pénurie de praticiens en gynécologie obstétrique, en pédiatrie et en anesthésie, spécialités pour lesquelles des postes hospitaliers ouverts restent vacants [2,31].
La récente réforme gouvernementale définit trois niveaux
de prise en charge périnatale:
– niveau I: unité d'obstétrique seule, accouchements simples
et urgences imprévisibles (correspond à 54% des lits),
– niveau II: prise en charge de la prématurité moyenne
et des nouveau-nés malades, dans une unité de néonatalogie
ou de soins intensifs néonatals associée,
– niveau III: prise en charge de toutes les pathologies graves de la
mère et de l'enfant, dans une unité comprenant une
réanimation néonatale.
Le rapport du haut comité de la Santé publique préconise
dans son plan Périnatalité, que chaque région devrait
au minimum bénéficier d'une maternité de niveau III,
c'est-à-dire comportant une unité de réanimation
néonatale. Or, d'après le rapport de la CNAM de 1997, seulement
41% des CHU français en possèdent [31]. La France est donc
sous-équipée en maternités de haut niveau. De plus,
il existe une répartition géographique inhomogène des
établissements. En région Île-de-France, où sont
réalisées 20% des naissances françaises, trop de
maternités (de niveau III en particulier) sont concentrées
dans Paris intra muros [23].
D'après l'enquête du SYNGOF menée en 1997 auprès de l'ensemble des gynécologues français, un gynécologue (ne pratiquant pas nécessairement l'accouchement) suit en moyenne 193 grossesses par an, et un médecin accoucheur effectue 148 accouchements par an.
Actuellement, les indicateurs de la qualité des soins en obstétrique, en particulier les chiffres de mortalités maternelle et périnatale, révèlent que la France se situe dans une position assez médiocre par rapport aux autres pays industrialisés et notamment européens: treizième pays de l'OCDE en ce qui concerne la mortalité maternelle et dixième rang européen pour la mortalité périnatale [15,31].
Une conférence de consensus s'est tenue en 1998 à l'initiative du collège national des gynécologues et obstétriciens français (CNGOF) afin d'améliorer la qualité des soins en obstétrique et la répartition des maternités en France [6].
Cette conférence a permis de faire un état des lieux de la situation actuelle et d'évaluer l'impact des mesures en faveur de l'organisation des soins pré- et postaccouchement en réseaux. Elle a établi trois différentes modalités d'organisation des soins possibles(figure 14) :
Modèles non |
Systèmes organisés
|
||
"libéral" |
Option "sécuritaire" |
Option de gestion graduée |
|
Figure 14
|
|||
En France, la situation actuelle est mixte et associe le choix
"sécuritaire" et l'accès aux soins de type "libéral".
Les recommandations émises par la conférence de consensus du
CNGOF pour l'année 1998 favorisent une meilleure coordination des
acteurs du système (sages-femmes, MG, GynMed, GynObst, PMI, travailleurs
sociaux) afin de permettre un suivi de la grossesse adapté à
son niveau de risque. Deux consultations importantes ont été
définies:
1. consultation médicale précoce pour informer, dépister
et orienter,
2. consultation au début du troisième trimestre de grossesse
pour rechercher les pathologies et identifier les risques obstétricaux
(décret du 9 octobre 1998).
En ce qui concerne l'accouchement, la priorité est donnée à
une meilleure orientation des grossesses à risque au moyen de transferts
in utero, afin d'offrir à la mère et au nouveau-né des
services médicaux garantissant leur sécurité.
Le CNGOF recommande également de privilégier l'offre de proximité, de préserver le lien mère-enfant et d'accroître l'égalité des femmes face aux risques, dans un contexte d'évaluation et de financement adéquats des réseaux.
Les transferts in utero de la mère avant l'accouchement permettent aux enfants de naître dans un centre adapté à leur niveau de risque. En 1998, ces transferts concernaient 5 % à 10% des grossesses [6,31].
Aux Pays-Bas, le nombre de transferts in utero est plus élevé qu'en France du fait du fonctionnement en réseau. En Allemagne, ce principe de fonctionnement varie selon les régions.
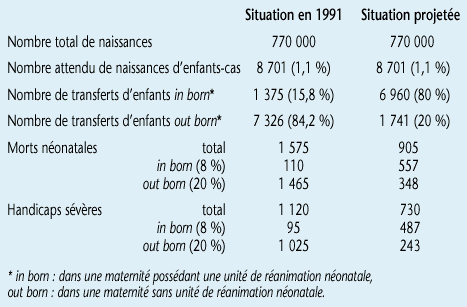
D'après l'enquête GAIN-Obstétrique II de la CNAMTS (1997), actuellement, 84% des accouchements à risque sont pratiqués dans des maternités sans unité de réanimation néonatale. Si ce taux était abaissé à 20%, 670 décès (1 575-905) et 390handicaps (1 120-730) seraient évités (tableau 12).
|
Tableau 12
|
Ainsi, une organisation des soins plus coordonnée, permettrait d'améliorer la prise en charge des femmes au moment de l'accouchement ainsi que le devenir de leurs nouveau-nés. Cette pratique s'est déjà développée puisque, entre 1991 et 1996, le nombre d'enfants très prématurés (< 33 semaines) "nés sur place"est passé de 15,8% à 54%. Dans les autres pays européens, ce chiffre est compris entre 80% et 97% [6].
En région Île-de-France, qui totalise un cinquième des naissances en France, 1381transferts in utero ont été effectués en 1998 et 1 560 en 1999. Ce chiffre devrait être rapporté aux risques que présentaient les grossesses, et au devenir des femmes et de leurs nouveau-nés. Peu de données épidémiologiques existent sur ce sujet.
Les réseaux, par une mise en commun des compétences de chacun des prestataires de soins de la femme (MG, GynMed, GynObst et sages-femmes), permettent un suivi des femmes enceintes tout au long de la grossesse et après l'accouchement.
À ce titre, si le nombre de gynécologues obstétriciens était insuffisant, les sages-femmes pourraient suivre les grossesses à bas risque (dites physiologiques), les médecins généralistes traiteraient les pathologies intercurrentes et les gynécologues obstétriciens prendraient en charge les grossesses pathologiques ou à haut risque.
Une charte définissant les grossesses pathologiques, et ainsi le recours au spécialiste, pourrait être établie entre professionnels de santé au sein du réseau, comme aux Pays-Bas ou en Finlande. Dans ces pays, toutes les femmes enceintes ont obligatoirement en tout début de grossesse un premier entretien avec une sage-femme. Celle-ci les accompagne tout au long de la grossesse et après l'accouchement.
La considération de la grossesse comme une étape physiologique permettrait d'adapter le lieu d'accouchement, comme le font l'Allemagne ou les Pays-Bas, et de respecter le partage et la coordination des compétences médicales en fonction des risques évalués [21].
Si l'on considère que l'avenir risque fort d'être marqué en France par une pénurie certaine d'obstétriciens confirmés, quelle alternative peut-on imaginer pour garantir la continuité d'une prise en charge efficace des accouchements?
Le recours logique dans ce contexte est bien évidemment représenté par les sages-femmes dont la technicité et l'implication sont des notions d'évidence. Mais on sait que cette solution, pour satisfaisante qu'elle soit, peut se limiter à des problèmes de responsabilité que l'avenir verra constamment se multiplier.
Le système classique en hospitalisation privée de la sage-femme suivant le travail et passant en dernière minute la main à l'accoucheur pour la simple extraction a certainement atteint ses limites.
L'évolution qui se discerne vers le regroupement des structures obstétricales conduira certainement à brève échéance à une identité de fonctionnement dans les systèmes public et privé. On peut penser que les tâches et responsabilités directes des sages-femmes dans la prise en charge effective de l'accouchement normal vont grandissant et que, dans ce contexte, le médecin obstétricien cantonnera de plus en plus son rôle à l'obstétrique pathologique et à la césarienne dont le nombre risque fort de croître fortement à brève échéance. Les grosses unités obstétrico-pédiatriques qui seront vraisemblablement les seules à subsister à moyen terme ne laissent guère d'autre choix.
![]()
| La version sur papier de
cet ouvrage a été réalisée par : Editorial Assistance - 18, rue Camille-Desmoulins - 92300 Levallois-Perret - Tél. : 01 41 34 02 60 © 2000, Jean Cohen, Patrick Madelenat, Rachel Levy-Toledano - ISBN 2-86911-958-5 Diffusion : Eska - 12, rue du 4-septembre - 75002 Paris - Tél. : 01 42 86 56 00 - Fax : 01 42 60 45 35 Diffusion sur l'internet : CNGOF (Collège National des Gynécologues et Obstétriciens Français) (30 mai 2000) |